Entrada destacada
ENARM
Examen Nacional de Aspirantes a Residencias Medicas (ENARM) El Examen Nacional de Aspirantes a Residencias Médi...

viernes, 18 de noviembre de 2016
martes, 15 de noviembre de 2016
martes, 8 de noviembre de 2016
Cirugía General
UNIDAD 1 Trastornos esofágicos quirúrgicos
1.1 Cirugía por anomalías del desarrollo
Entre los trastornos esofágicos debidos a anomalías del desarrollo que habitualmente requieren tratamiento quirúrgico deben señalarse los siguientes:
-Atresia esofágica y fístula traqueoesofáglca congéníta
-Duplicación esofágica. Estructuras tubulares o quísticas que no se comunican con la luz esofágica. Los quistes conforman el 80% de las duplicaciones y suelen ser estructuras únicas, llenas de líquido. Se localizan junto al esófago o al árbol traqueobronquial, en el mediastino posterior. Pueden ser asintomátlcos y se descubren en la radiografía de tórax formando una masa mediastínica. Otros se presentan con síntomas por compresión de estructuras adyacentes en el árbol traqueobronquial y la pared esofágica. Su diagnóstico es posible mediante:
*Tomografía computarizada (TC).
* Resonancia magnética (RM).
*Ecoendoscopia.
*Estudios con contraste o esofagoscopía (si existe comunicación luminal).
-Compresión vascular del esófago. Se produce por vasos aberrantes que comprimen el esófago o, en ocasiones, el árbol traqueobronquial. La compresión vascular del esófago por una arteria subclavia derecha aberrante, que nace del lado izquierdo del arco aórtico, produce un conjunto de síntomas denominados disfagia lusorla.
El diagnóstico de sospecha se realiza mediante esofaqoqrama y se confirma por TC, RM, arterioqrafía o ecoendoscopia.
-Estenosis esofágica congéníta. Rara enfermedad conqénita (más frecuente en varones). El segmento estenosado varía de 2 a 20 cm de longitud y suele localizarse dentro del tercio medio o inferior del esófago. Puede ocasionar disfagia y regurgitación. Habitualmente, es muy resistente a la dilatación, por lo que generalmente requiere la resección quirúrgica del segmento comprometido. Cuando se reseca, es frecuente que posea epitelio pulmonar y/o bronquial, sugiriendo que su origen es la separación incompleta del brote pulmonar del intestino primitivo anterior. Otras veces, la causa de la estenosis se encuentra en anomalías de la muscular de la mucosa o de la capa muscular circular.
1.2 Cirugía de la acalasia
La acalasia del cardias constituye un trastorno motor del esófago consistente en la mala relajación del esfínter esofágico inferior (EEI), condicionando una obstrucción funcional. Clínicamente, se caracteriza por disfagia a sólidos y líquidos, regurgitación, dolor torácico y pérdida de peso. Como complicaciones puede aparecer esofagitis, aspiración broncopuimonar y carcinoma de esófago (en ei 2-7% de ios pacientes con acalasia). El diagnóstico se realiza con la clínica y mediante:
-Radiografía de tórax. Ausencia de burbuja gástrica y mediastino ensanchado.
-Tránsito con bario. Se observa esófago dilatado que termina en extremo afilado ("pico de pájaro").
-Manometría. Prueba diagnóstica de elección. Se caracteriza por la relajación incompleta del EEI tras la deglución (Figura 1) y ondas de baja amplitud en cuerpo esofágico (salvo en la acalasia vigorosa, que son de gran amplitud).
-Endoscopia. Se debe realizar en todos ios pacientes con acalasia para descartar causas secundarias de la misma (tumores, enfermedad de Chagas...), así como para evaluar el estado de la mucosa.
El tratamiento está orientado al control de los síntomas y a la prevención de complicaciones, pues el mecanismo fisiopatoiógico (lesión nerviosa degenerativa) no puede corregirse. Caben cuatro tipos de tratamiento:
-Dilatación endoscópica con balón. Es el que se suele intentar primeramente. Presenta riesgo de perforación y sangrado, y no es válido en ios casos de niños, alteraciones anatómicas del esófago (divertículos, esófago sigmoideo, hernia de hiato) y miotomía previa.
-Tratamiento farmacológico con nitritos y calcioantagonistas. Se reserva para pacientes no candidatos a la cirugía o de forma temporal previo a un tratamiento definitivo.
-Inyección de toxina botulínica por vía endoscópica. indicado en ancianos y acalasia vigorosa. Es preciso hacer inyecciones repetidas.
-Tratamiento quirúrgico.
Indicaciones quirúrgicas
Ei objetivo de la cirugía es reducir la presión de reposo del EEI sin comprometer completamente su competencia contra ei reflujo gastroesofágico. La cirugía en la acalasia está dirigida a cuatro grupos de pacientes:
-Jóvenes (en ios que las dilataciones son eficaces en menos del 50%).
-Pacientes con síntomas recurrentes incluso tras dilatación.
-Pacientes de alto riesgo para dilataciones (esófago distal corto, divertículos o cirugía previa de la unión gastroesofágica).
-Pacientes que eligen la cirugía por sus mejores resultados a largo plazo. De hecho, es menor ei riesgo asociado a la miotomía laparoscópica que ei que se asocia a dilataciones repetidas.
Opciones quirúrgicas
-Miotomía modificada de Helier (Figura 2). Consiste en una miotomía anterior del LEI, asociada a técnica antirreflujo que puede ser tipo funduplicatura parcial deloupet (270° posterior) que es de elección, o Dor (90° anterior), realizadas por vía torácica o abdominal. En la actualidad, la técnica por vía laparoscópica está sustituyendo a la cirugía abierta. La complicación temprana más frecuente en la técnica de Helier es la neumonía; la tardía, el reflujo gastroesofágico (RGE).
-Resección esofágica y sustitución por estómago tubulizado. Permite ei tratamiento definitivo de la anomalía esofágica. Se utiliza cuando fracasan las operaciones de acalasia, en estenosis no dilatabies o en los pacientes que tienen megaesófago (esófago sigmoide) que tai vez no se vaciaría adecuadamente, incluso después de esofagomiotomía.
1.3 Cirugía en la enfermedad por reflujo gastroesofágico (ERGE) y sus complicaciones.
La enfermedad por reflujo esofágico (ERGE) se define como cualquier sintomatoiogía clínica o alteración histopatológica resultante de episodios de reflujo gastroesofágico o "condición que aparece cuando ei reflujo del contenido del estómago produce síntomas molestos y/o complicaciones" (definición de Montreal).
Las personas con ERGE tienen una mala calidad de vida que repercute en su ámbito social, laboral y psicológico, sobre todo cuando ios síntomas son graves u ocurren por la noche e interfieren ei sueño. Para mejorar la calidad de vida de ios pacientes con enfermedad por reflujo, el enfermo debe recibir tratamiento médico y/o quirúrgico específico.
Los síntomas típicos son pirosis y regurgitación, mientras que ios atípleos son tos crónica, disfonía y dolor torácico. Otros síntomas posibles son náuseas, hipersaiivación, disfagia, eructos e hipo. Ante la aparición de síntomas típicos, se debe optar por ei ensayo terapéutico con inhibidores de la bomba de protones {IBP) y, en función de la respuesta, se debe continuar el tratamiento o, si este fracasa, seguir con el estudio.
La endoscopia debe realizarse en todos los pacientes con mala respuesta al ensayo terapéutico o con síntomas atípleos, así como parte del estudio preoperatorio en ios pacientes con indicación quirúrgica. Los resultados de la endoscopia clasifican a la ERGE como enfermedad erosiva y no erosiva (clasificaciones de Los Ángeles, o de Savary y Milier). Entre el 30-70% de ios pacientes con síntomas típicos de ERGE no presentan ninguna lesión en el momento en el que se realiza la endoscopia. Hay otras pruebas que permiten completar el diagnóstico, como la pHmetría, la manometría o el estudio por impedancia.
En los pacientes que tienen indicación quirúrgica por ERGE, el tratamiento de elección es la funduplicatura tipo Nissen por laparoscopia.
La ERGE puede presentar complicaciones como la esofagitis erosiva o ulcerada, que ocasiona sangrado de tubo digestivo y anemia, o bien estenosis péptica y disfagia. El reflujo crónico también puede producir un cambio metapiásico del epitelio escamoso del esófago distal a un epitelio columnar glandular, conocido como esófago de Barrett. Este cambio es de particular preocupación pues conlleva un incremento del riesgo de producir un adenocarcinoma del esófago.
Cirugía del RGE
Indicaciones quirúrgicas:
La cirugía obtiene un mejor y más duradero control del RGE que los tratamientos médicos y está indicada siempre que la ERGE afecte a la calidad de vida de ios pacientes. Esto, unido al hecho de que los abordajes mínimamente invasivos (laparoscopia y toracoscopia) han disminuido notablemente la morbilidad asociada a estas intervenciones, explica el recurso creciente a la cirugía en pacientes con RGE de larga evolución.
"La cirugía antirreflujo en enfermos con ERGE es una alternativa terapéutica comparable en eficacia al tratamiento permanente con IBP".
La cirugía en la ERGE está indicada en ios siguientes casos:
-RGE con sintomatología persistente. El tratamiento médico, pese a ser correcto, fracasa.
-Pacientes con RGE de larga evolución en los que la clínica reaparece al suspender la medicación.
-Pacientes jóvenes (25 35 años).
-Deseo del paciente tras conocer ios riesgos y beneficios de la intervención.
-Complicaciones del RGE:
*Esofagitis grado II o superior.
*Estenosis que no se controla con dilataciones (puede precisar esofaguectomía).
*Hemorragia.
*Complicaciones respiratorias (aspiración, neumonía, laringitis crónica).
-Práctica de una cirugía asociada sobre la unión esofagogástrica. Al realizar una miotomía de Helier por acalasia, está indicado asociar un mecanismo antirreflujo, habitualmente parcial, dado que se pierde en gran medida la función del LEI.
-Hernia hiatal paraesofágica. Si ei paciente la presenta, constituye una indicación de cirugía en previsión de sus potenciales complicaciones (hemorragia y vólvulo gástrico).
Sin ser obligatoria, la cirugía puede recomendarse en otros supuestos:
-Pacientes que respondan pero no toleren el tratamiento con IBP.
-Pacientes con esófago de Barrett y aceptable riesgo quirúrgico.
La presencia de esófago de Barrett es indicación de funduplicatura, de acuerdo con ei riesgo quirúrgico del enfermo, por la alta incidencia de hernia hiatal, disfunción del EEI y requerimiento de altas dosis de IBP de forma indefinida. Por otro lado, la cirugía antirreflujo permite ei control del reflujo ácido y alcalino, ambos responsables del Barrett, mientras que ios IBP sólo actúan frente al reflujo ácido.
"Ei esófago de Barrett no es una indicación absoluta de cirugía del RGE, aunque debe recomendarse en pacientes con aceptable riesgo quirúrgico".
En los pacientes jóvenes, con síntomas típicos y que se conseguían controlar con tratamiento médico, se esperan ios mejores resultados quirúrgicos tras la cirugía del reflujo, con control de los síntomas al año de la intervención en más del 90% de los pacientes intervenidos.
Valoración preoperatoria (Figura 3)
La valoración radiológica preoperatoria del esófago y estomago es importante. Los puntos críticos valorados son:
-Presencia de esófago corto, que puede hacer variar la técnica quirúrgica.
-Presencia, tamaño y reductibilidad de la hernia hiatal.
-Función propulsiva y de vaciamiento del esófago y estómago.
Se debe realizar una endoscopia en todo paciente que vaya a ser sometido a cirugía por ERGE. Por otro lado, es conveniente realizarla en pacientes con ERGE complicado o síntomas de alarma tales como disfagia, vómito persistente, hemorragia gastrointestinal, anemia ferropénica, pérdida de peso no intencionada y/o tumoración epigástrica; así como ante la sospecha de estenosis de esófago, esófago de Barrett y/o adenocarcinoma de esófago, debiendo biopsiar toda estenosis y úlcera esofágica.
Cuando existe disfagia y no se diagnostica satisfactoriamente con la endoscopia, se recomienda usar manometría esofágica.
Como parte del estudio preoperatorio de la ERGE, se recomienda realizar una serie esofagogastroduodenal para detallar la anatomía y función de la zona.
Sólo se indicará la realización de pHmetría en ios siguientes casos:
-Pacientes con síntomas indicativos de RGE que no responden al tratamiento empírico con IBP y sin esofagitis.
-Pacientes con síntomas indicativos de RGE sin esofagitis o con una respuesta insatisfactoria a los IBP en dosis elevadas en los que se contempla la cirugía antirreflujo.
-Pacientes con síntomas extraesofágicos que no responden a ios IBP.
-Pacientes en los que, pese a la cirugía, persisten los síntomas de RGE.
Opciones quirúrgicas
Existen diversas técnicas quirúrgicas y abordajes que pueden ser de utilidad en el paciente con RGE candidato a cirugía:
-Funduplicaturas. Son las técnicas antirreflujo más empleadas. Habitualmente se realizan por vía abdominal (generalmente laparoscópica), aunque algunas técnicas se practican mediante toracotomía. La técnica de Nissen (Figura 4) es la de elección. Se trata de una funduplicatura de 360° en la que ei esófago queda totalmente rodeado por un manguito de fundus gástrico.
Las funduplicaturas parciales (Toupet [Figura 5], Dor) rodean parcialmente al estómago y sólo se realizarán asociadas a la miotomía en caso de acalasia.
Hay evidencia de que la funduplicatura por laparoscopia es tan efectiva como la funduplicatura por cirugía abierta (abordaje convencional); sin embargo, la primera presenta menor morbilidad y requiere menor tiempo de hospitalización, por lo que se considera de elección.
Por otra parte, la cirugía presenta una eficacia similar al uso indefinido de IBP a dosis altas (es equivalente al uso durante cinco años de omeprazol a dosis 40-60 mg/día y superior si la dosis administrada es de 20 mg/día).
En presencia de motilidad esofágica alterada de una forma severa, puede estar indicada una funduplicatura parcial, fundamentalmente en la acalasia del cardias, dado que la fuerza propulsora esofágica puede ser insuficiente para franquear una funduplicatura completa.
Puede recomendarse también si existe aperistalsis como en la esclerodermia.
"La funduplicatura tipo Nissen por la paroscopia es el tratamiento quirúrgico de elección para el tratamiento de ERGE."
-Técnica de Belsey-Mark IV. Esencialmente es una funduplicatura parcial realizada mediante una toracotomía izquierda, reparando también el hiato esofágico. Es una buena elección en pacientes con hernias paraesofágicas voluminosas o con antecedentes de cirugía en el abdomen superior.
-Técnica de Hill o gastropexia posterior. Se realiza por vía abdominal, y consiste en fijar el estómago a los planos prevertebrales para evitar su ascenso al tórax, asegurando que la unión gastroesofágica (UGE) esté infradiafragmática.
-Gastroplastia de Collis. Se realiza cuando existe un esófago corto (habitualmente tras una esofagitis de larga evolución, menos frecuentemente de forma congéníta). Consiste en alargar el esófago distal a expensas del fundus gástrico mediante la apertura del ángulo de Hiss. Suele asociarse a una funduplicatura (Figura 6).
-Esofaguectomía. Se reserva para casos de estenosis fibrosas no dilatables y para los pacientes con displasia grave sobre un esófago de Barrett o adenocarcinoma.
Por To que respecta a las complicaciones específicas de las funduplicaturas, estas pueden fracasar por ser muy laxas (recidiva del reflujo) o por estar muy apretadas (causando disfagia y ei síndrome gas-bloat, que consiste en la imposibilidad para eructar y vomitar). Por este motivo, las funduplicaturas suelen ser "calibradas" (se realizan sobre una sonda intraesofágica de un determinado calibre), aunque dicha práctica no ha demostrado disminuir la disfagia posoperatoria.
Cirugía de las complicaciones del RGE
Como ya se ha dicho, se recomienda realizar una endoscopia en pacientes con ERGE complicado o síntomas de alarma tales como disfagia, vomito persistente, hemorragia gastrointestinal, anemia ferropénica, pérdida de peso no intencionada y/o tumoración epigástrica.
Estenosis péptica
Las esofagitis de repetición por exposición intensa al ácido conducen a la ulceración y a la fibrosis reactiva que provocan la aparición de estenosis fijas que no se modifican con el tratamiento antisecretor. Habitualmente, se manifiestan por disfagia y, a veces, ios pacientes no presentan síntomas previos ei RGE. Pero siempre se han de tomar biopsias para descartar malignidad. El tratamiento es la dilatación endoscópica.
El uso de terapias endoluminales y prótesis no es recomendable. Si fracasan las dilataciones, el paciente debe ser sometido a esofaguectomía.
Esófago de Barrett
Presencia de epitelio columnar de tipo intestinal (metaplasia) revistiendo el esófago. Ei diagnóstico es histológico, requiriendo la realización de una endoscopia con toma de biopsias múltiples de ios cuatro cuadrantes, separadas entre sí por 1 o 2 cm. Si existe esofagitis asociada, ha de tratarse antes de ia toma de biopsias para el diagnóstico del Barrett, pues de lo contrario existe riesgo de sobreestimación de la displasia en caso de que exista.
La cromoendoscopia, las tinciones y el narrow-band-imaging (NBI) con magnificación permiten ei diagnóstico precoz.
"En caso de sospecha de esófago de Barrett, se deben tomar múltiples biopsias en toda área positiva a la cromoendoscopia".
Se debe tratar el RGE asociado a esta enfermedad, dado que es un factor de riesgo para el desarrollo de adenocarcinoma de esófago y existe una vinculación directa entre la gravedad de la ERGE y el riesgo de cáncer.
No hay evidencia clínica de que el tratamiento con IBP se asocie con regresión del esófago de Barrett ni de la displasia, como tampoco de que eviten la progresión a desarrollar adenocarcinoma. Aún así, parece lógico y prudente tratar a estos pacientes con medicación antisecretora.
Ei epitelio metapiásico puede transformarse en displásico y tornarse maligno. Las alteraciones displásicas en la metaplasia se clasifican de bajo a alto grado. La displasia de alto grado es un hallazgo ominoso, a menudo asociado con carcinoma. Se aconseja seguimiento endoscópico con toma de biopsias para detectar precozmente la displasia, que es un marcador de riesgo de malignización del epitelio metapiásico.
Ei seguimiento del esófago de Barrett dependerá de la presencia o no de displasia. Ante ei hallazgo de un foco de displasia de alto grado, no está claro cuál es la terapia más efectiva, debiéndose individualizar cada tratamiento:
-Algunos autores proponen seguimiento exhaustivo con toma de biopsias continuas cada 3-6 meses, y sólo realizar ia esofaguectomía en caso de carcinoma.
-Otros autores consideran que tras el diagnóstico de displasia de alto grado por un segundo patólogo experto, dada la elevada prevalencia de adenocarcinoma en estos pacientes, la esofaguectomía es la opción a seguir. Sin duda, la esofaguectomía es una técnica quirúrgica con una alta tasa de morbilidad y mortalidad, por lo que se debe sopesar mucho cuándo realizarla.
Por último, existen terapias ablativas mediante endoscopia para los pacientes con riesqo quirúrgico elevado (terapia fotodinámica, resección endoscópica mucosa, coagulación con arqón plasma). El objetivo de estas terapias es retirar el epitelio metapiásico o displásico que en un marco de Inhibición ácida intensa produce la regeneración de epitelio escamoso.
El tratamiento quirúrgico del esófago de Barrett sería:
-Técnica antirreflujo: funduplicatura de Nissen. Debe realizarse cuando las complicaciones del reflujo acompañen al esófaqo de Barrett o cuando aparezca sintomatoloqía que no se pueda controlar con tratamiento médico, impide tanto el reflujo ácido como el alcalino (implicados ambos en la patogenia de Barrett). La cirugía consigue un mayor porcentaje de descenso de longitud del segmento metapiásico (incluso una represión con los pacientes con segmentos de Barrett cortos no neoplásicos), un menor reflujo y una menor displasia de novo que el tratamiento con IBP. No obstante, al Igual que el tratamiento médico, no consique evitar la proqresión histolóqica del esófaqo de Barrett, ni disminuir el riesqo de adenocarcinoma, por lo que son necesarios los controles endoscópicos.
"La intención del tratamiento médico y quirúrgico del esófago de Barrett es evitar la progresión de la patología (de metaplasia a displasia) sin eliminar de forma definitiva el epitelio columnar de'origen intestinal".
"En el esófago de Barrett con displasia de bajo grado persistente a pesar del tratamiento médico debe realizarse técnica antirreflujo".
-Esofaguectomía.Tradicionalmente, se ha considerado como el único tratamiento que puede erradicar completamente el esófaqo de Barrett, así como el riesqo de progresión a displasia y cáncer. Está indicada en pacientes con displasia de alto grado (por el elevado riesqo de cáncer). Ello se pone de manifiesto en el hecho de que, al operar a estos pacientes, se encuentra adenocarcinoma en el 50% de ellos. No obstante, este tratamiento presenta una mortalidad posoperatoria significativa (3-12%) y las complicaciones (fugas anastomóticas, infecciones...) pueden alcanzar el 50% de los pacientes. Por estos motivos, y por los excelentes resultados que se están obteniendo, el tratamiento endoscópico representa, en la actualidad, una opción válida para las lesiones focales de displasia de alto grado o cáncer intramucoso, fundamentalmente en pacientes de alto riesqo quirúrgico.
"La esofaguectomía es la técnica de elección ante una displasia de alto grado en esófago de Barrett. Si la i cirugía no es una opción viable, se puede ofrecer tratamiento endoscópico (ablación por radiofrecuencia, t terapia fotodinámica o resección endoscópica de la mucosa) para la displasia de alto grado en esófago de Barrett.
Síntomas".
Síntomas respiratorios
Los más frecuentes (asma crónica, ronquera, bronquitis, neumonía aspirativa, bronquiectasias, atelectasias, hemoptisis e incluso fibrosis pulmonar.) son indicación de cirugía antirreflujo.
Neoplasias
Los pacientes con esófaqo de Barrett tienen un aumento de riesqo de padecer adenocarcinoma de esófaqo y también de estómaqo proximal. El tratamiento es siempre quirúrgico (se especificará en el último apartado de este capítulo, dedicado a los tumores esofágicos).
1.4 Hernia de hiato
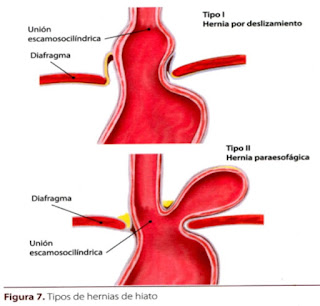
La hernia de hiato es la herniación de un órgano abdominal, generalmente el estómago, a través del hiato esofágico. El diagnóstico se basa en los estudios radiográficos con contraste. Existen dos tipos principales: por deslizamiento y paraesofágica (Figura 7).
Hernia por deslizamiento o tipo I (90%)
La unión esofaqoqástrica está desplazada a través del hiato. No presentan saco hemiario. Son, por lo general, asintomáticas. Precisan tratamiento únicamente cuando existe RGE sintomático. Inicialmente, se controlan los síntomas con tratamiento médico. En casos resistentes (esofagitis grado 11 o superior, broncoaspiración u otras complicaciones del reflujo) está indicada la cirugía.
Hernia paraesofágica o tipo 11 (10%)
Representan una auténtica herniación del estómago dentro de un saco hemiario en el mediastino. La unión esofagogástrica permanece en su lugar, r, aunque con el tiempo es frecuente que se asocie a un componente de deslizamiento (hernias combinadas o tipo lll). La mayoría son asintomáticas. Cuando presentan síntomas y complicaciones, se deben al defecto anatómico, y no a un trastorno fisiológico de la competencia esofagogástrica.
La complicación más frecuente es la hemorragia gastrointestinal recurrente, crónica, asintomática y oculta. La segunda complicación más habitual, pero más grave, es el vólvulo gástrico. Consiste en que el estómago rota sobre su eje longitudinal (más frecuente) o alrededor de su eje transversal. Clínicamente, produce dolor abdominal intenso y la tríada de Borchardt: arcadas e incapacidad para vomitar, distensión epigástrica e incapacidad para introducir una sonda nasogástrica (SNG); en algunas ocasiones, el paciente presenta un cuadro de dolor torácico agudo con disfagia cuando hay estrangulación o incarceración de la porción herniada en el interior del tórax. Requiere laparotomía de urgencia y reparación de la hernia hiatal. La isquemia gástrica puede requerir resección gástrica y anastomosis intestinal.
Debido al riesgo de complicaciones, está indicado el tratamiento quirúrgico de la hernia de hiato de tipo II, aunque sea asintomática. Se realiza una reducción de la hernia, resección del saco y reparación del hiato. Se asocia también una técnica antirreflujo, debido a que con lo anterior es frecuente que presenten RGE tras la cirugía, y porque hasta dos tercios de las hernias paraesofágicas son mixtas.
1.5 Perforación esofágica
La perforación esofágica implica una solución de continuidad en la mucosa esofágica. Provoca una infección periesofágica virulenta, con una mortalidad elevada, por lo que es esencial su diagnóstico precoz.
Etiología
-latrógena. Es la causa más frecuente (endoscopia, sobre todo si es terapéutica, dilataciones, intubación, posquirúrgica). La perforación ocurre, por lo general, en el tercio distal supradiafragmático.
-Síndrome de Boerhaave. Perforación espontánea postemética.
-Cuerpo extraño.
-Otras causas: carcinoma, úlcera péptica, traumatismo abdominal
o torácico, ingesta de cáusticos.
Clínica
Los síntomas dependen en gran medida del sitio y de la magnitud de la reacción inflamatoria. Lo más frecuente es dolor, en general intenso y retroesternal que aumenta al tragar o al respirar, disfagia, crepitación y fiebre.
En la perforación del esófago cervical, la crepitación del cuello es mínima, pero es un dato casi constante. En el esófago torácico puede haber enfisema cervical pero, por lo general, no existe dolor cervical. La auscultación cardíaca permite detectar signos de enfisema mediastínico (signo de Hamman). En la rotura del esófago subfrénico, es común la insuficiencia cardíorrespiratoria.
Diagnóstico
Los estudios radiológicos son de gran utilidad. En las proyecciones laterales cervicales pueden observarse datos patognomónicos como el desplazamiento anterior de la tráquea, el ensanchamiento del mediastino superior o espacio retrovisceral y aire en espacios dísticos. Asimismo, puede existir neumotórax, derrame pleural y enfisema mediastínico.
Los estudios con contraste son útiles para localizar el punto de ruptura. Se utilizan medios hidrosolubles, como el amidotrizoato sódico y meglumina (no con bario), puesto que no son irritantes. La TAC con contraste oral detecta aire extraluminal y, con frecuencia, la localización de la perforación, así como colecciones susceptibles de ser drenadas. Es excepcional la necesidad de realizar una endoscopia, pues en general puede aumentar el tamaño de la perforación, excepto cuando la perforación se produce por un cuerpo extraño.
Tratamiento (Figura 8)
Si existe contaminación esofágica limitada con mínima extravasación y poca reacción inflamatoria (especialmente las debidas a manipulaciones instrumentales), el tratamiento ha de ser conservador, con antibióticos de amplio espectro y alimentación intravenosa. Si existe disección a planos aponeuróticos, signos inflamatorios y de supuración, se realizará reposo alimenticio oral, exploración cervical, drenaje del mediastino superior y antibióticos.
Esófago torácico
-Si el paciente está estable, con una perforación reciente, contenida, generalmente iatrogénica, sin signos de sepsis es susceptible de tratamiento conservador con reposo digestivo y antibióticos. Si existen colecciones susceptibles de drenaje, se drenarán bajo control radiológico. En ocasiones se puede colocar una prótesis por vía endoscópica que permita el cierre intralumínal de la perforación.
-Cierre primario del defecto. Es la mejor elección cuando es posible; pero únicamente se puede realizar cuando la perforación tiene menos de 24 horas de evolución. Se debe asociar drenaje torácico, antibióticos y nutrición parenterales.
-Fistuiización dirigida (FD) y exclusión esofágica (EE). Técnicas utilizadas cuando la perforación tiene más de 24 horas de evolución. La EE, mediante grapado próxima! y distal, debe asociar esofagostomía de descarga y gastrostomía de alimentación y de descarga. La FD consiste en dejar un tubo de drenaje dentro de la propia perforación, en un intento de controlar la fístula.
-Resección esofágica (asociándose a esofagostomía y gastrostomía). Constituye el tratamiento más agresivo de todos y se reserva sobre todo para perforaciones en ei seno de enfermedades esofágicas, como el esófago tumoral, el lesionado por cáustico, estenosis no dilatables, dehiscencias graves de cirugía previa o megaesófago. La reconstrucción generalmente es diferida. La reconstrucción inmediata (alto riesgo de dehiscencia) debe reservarse para perforaciones reconocidas en horas, con buen estado general, en paciente estable.
¿Qué es el accidente Cerebrovascular?
Inscribete al Curso Dr Bernal
Email: drbernal@hotmail.es
Whatsapp: 6123487435
sábado, 15 de octubre de 2016
PORCENTAJE DE PRODUCTIVIDAD CURSO ENARM 2016
Nuestro porcentaje de Productividad, esta basado en todos aquellos alumnos que tomaron nuestro curso para prepararse para el examen nacional de Residencias Médicas, el cual 83% logró quedar dentro. Anexamos Gráfica:
Si deseas adquirir algunos de Nuestros cursos, favor de comunicarte al siguiente contacto:
email: drbernal@hotmail.es
Cel y whatsapp: 6123487435
viernes, 30 de septiembre de 2016
Curso Intensivo de Actualización Médica (ENARM)
Curso Intensivo de Actualización Médica
Series de Casos Clínicos más relevantes en el ENARM
Preguntas con respuestas de opción Múltiple y explicación.
Inscripciones:
drbernal@hotmail.es
Cel y Whatsapp: 6123487435
Series de Casos Clínicos más relevantes en el ENARM
Preguntas con respuestas de opción Múltiple y explicación.
Inscripciones:
drbernal@hotmail.es
Cel y Whatsapp: 6123487435
lunes, 4 de julio de 2016
Casos Clínicos Oftalmología
01.- Un paciente afectado de SIDA consulta por pérdida de agudeza visual indolora, desde hace aproximadamente 24 horas. No sigue tratamiento antirretroviral ni se realiza ningún seguimiento médico. En la exploración encontramos un fondo de ojo como el que se muestra en la imagen adjunta.
Señale la causa más probable del problema:
a) Coriorretinitis por Toxoplasma
b) Coriorretinitis por CMV
c) Coriorretinitis por Aspergillus
d) Coriorretinitis por P. jiroveci
e) Neuritis retrobulbar
b) Coriorretinitis por CMV
c) Coriorretinitis por Aspergillus
d) Coriorretinitis por P. jiroveci
e) Neuritis retrobulbar
Respuesta Correcta: B, Corriorretinitis CMV
viernes, 1 de julio de 2016
VideoCláses Cardiología
Clases en Vídeo CTO actualizada cada año con Pago de licencia Vigente. Adquirirlo por este medio es mas económico que directo al CTO.
Clases Cardiología
Capitulo 1
Adquirir Curso: drbernal@hotmail.es cel y whatsapp 6684803557
Clases Cardiología
Capitulo 2
Adquirir Curso: drbernal@hotmail.es cel y whatsapp 6684803557
Clases Cardiología
Capitulo 3
Adquirir Curso: drbernal@hotmail.es cel y whatsapp 6684803557
Casos Cínicos Traumatología
01.- Paciente varón de 62 años, con antecedentes personales de HTA y alergia a betalactámicos, es trasladado a urgencias por miembros del 061, por dolor e impotencia funcional en Mll, tras golpearse accidentalmente contra el armazón de su cama en la pierna izquierda. Refiere que el traumatismo "no ha sido gran cosa", pero que tiene un dolor insoportable, que no le deja mover ni la rodilla, ni el tobillo. Al hacer un estudio radiológico encontramos lo que se muestra en la imagen.
Debemos sospechar como primera posibilidad:
a) Un osteosarcoma
b) Un sarcoma de Ewing
c) Un condrosarcoma
d) Un métastasis
e) Un osteoma osteoide
b) Un sarcoma de Ewing
c) Un condrosarcoma
d) Un métastasis
e) Un osteoma osteoide
Respuesta Correcta: D, Una metástasis.
Este caso podría resumirse en sólo dos palabras: fractura patológica…Y hemos de asumir que el origen de esta fractura es tumoral, puesto que las cinco opciones que nos ofrecen son tumores óseos.
Existen dos razones principales para elegir la respuesta D:
1.-Las metástasis son el tumor óseo más frecuente por encima de los 50 años.
2.-La imagen radiológica es altamente sugestiva de malignidad: una fractura de tibia, cuyo extremo proximal tiene un aspecto apolillado, con reacción perióstica y rotura de la cortical.
La metástasis ósea más frecuente en el varón es la procedente del cáncer de próstata, seguida de la procedente del pulmón, riñón y tiroides. La mayor parte de las metástasis asientan en la columna vertebral. En orden de frecuencia, después irían dos huesos largos: fémur y húmero proximales. Una posible forma de presentación es, como aquí, una fractura patológica. No obstante, en otras ocasiones producen un cuadro de dolor, acompañado de hipercalcemia y, si son de localización vertebral, alteraciones neurológicas.
Recuerda que, cuando el origen es prostático, es frecuente que las metástasis tengan un carácter osteoblástico (formador de hueso). Sin embargo, el patrón que aquí nos muestran es mixto, con áreas blásticas y otras líticas.
Les anexo una gráfica de los patrones radiológicos típicos en los tumores óseos:
Este caso podría resumirse en sólo dos palabras: fractura patológica…Y hemos de asumir que el origen de esta fractura es tumoral, puesto que las cinco opciones que nos ofrecen son tumores óseos.
Existen dos razones principales para elegir la respuesta D:
1.-Las metástasis son el tumor óseo más frecuente por encima de los 50 años.
2.-La imagen radiológica es altamente sugestiva de malignidad: una fractura de tibia, cuyo extremo proximal tiene un aspecto apolillado, con reacción perióstica y rotura de la cortical.
La metástasis ósea más frecuente en el varón es la procedente del cáncer de próstata, seguida de la procedente del pulmón, riñón y tiroides. La mayor parte de las metástasis asientan en la columna vertebral. En orden de frecuencia, después irían dos huesos largos: fémur y húmero proximales. Una posible forma de presentación es, como aquí, una fractura patológica. No obstante, en otras ocasiones producen un cuadro de dolor, acompañado de hipercalcemia y, si son de localización vertebral, alteraciones neurológicas.
Recuerda que, cuando el origen es prostático, es frecuente que las metástasis tengan un carácter osteoblástico (formador de hueso). Sin embargo, el patrón que aquí nos muestran es mixto, con áreas blásticas y otras líticas.
Les anexo una gráfica de los patrones radiológicos típicos en los tumores óseos:
Casos clínicos Otorrinolaringología
01.- Un paciente consulta por un cuadro de otorrrea fétida derecha de larga evolución e hipoacusia del mismo lado. Se realiza una otoscopia y aparece la imagen adjunta.
La finalidad principal del tratamiento de esta enfermedad es:
a) Mejorar la agudeza auditiva
b) Evitar complicaciones
c) Eliminar la otorrea
d) Restaurar la anatomía normal del oído
e) Evitar la malignización
b) Evitar complicaciones
c) Eliminar la otorrea
d) Restaurar la anatomía normal del oído
e) Evitar la malignización
Respuesta correcta: B, evitar complicaciones
La imagen que se nos muestra corresponde a un colesteatoma. En la otoscopia, éste suele expresarse como una imagen polipoide en el conducto auditivo externo, que encontraremos en la porción superior (atical) del tímpano, como puede apreciarse en la figura. En fases más avanzadas, puede manifestarse como una masa de la que pueden desprenderse escamas de queratina, e incluso producirse ulceraciones del tejido sano por contigüidad.
El tratamiento del colesteatoma es quirúrgico. Puede realizarse mediante timpanoplastia mastoidectomía abierta o cerrada, reconstruyéndose posteriormente el tímpano y la cadena osicular. No obstante, el objetivo del tratamiento no es recuperar ni mejorar la audición. Se trata, principalmente, de evitar las complicaciones que a largo plazo puede producir el colesteatoma (fístulas del conducto semicircular lateral, erosiones óseas en el oído medio, infecciones secundarias, etc.)
Anexo imagen de Colesteatoma con ulceración del tejido sano:
La imagen que se nos muestra corresponde a un colesteatoma. En la otoscopia, éste suele expresarse como una imagen polipoide en el conducto auditivo externo, que encontraremos en la porción superior (atical) del tímpano, como puede apreciarse en la figura. En fases más avanzadas, puede manifestarse como una masa de la que pueden desprenderse escamas de queratina, e incluso producirse ulceraciones del tejido sano por contigüidad.
El tratamiento del colesteatoma es quirúrgico. Puede realizarse mediante timpanoplastia mastoidectomía abierta o cerrada, reconstruyéndose posteriormente el tímpano y la cadena osicular. No obstante, el objetivo del tratamiento no es recuperar ni mejorar la audición. Se trata, principalmente, de evitar las complicaciones que a largo plazo puede producir el colesteatoma (fístulas del conducto semicircular lateral, erosiones óseas en el oído medio, infecciones secundarias, etc.)
Anexo imagen de Colesteatoma con ulceración del tejido sano:
Casos clínicos Reumatología
01.- Mujer de 30 años, asmática desde los 20 y con historia de rinitis alérgica desde la adolescencia. Analíticamente se ha encontrado eosinofilia "inexplicable" en diferentes analíticas durante los últimos años, solicitadas con motivo de revisiones de empresa. En el momento actual, consulta por dolor abdominal y exantema cutáneo. Se realiza una radiografía de tórax que se muestra en la Imagen adjunta.
¿Cuál le parece el diagnóstico más probable?
a) Granulomatosis de Wegener
b) Lupus eritematoso sistémico
c) Enfermedad de Churg-Strauss
d) Esclerodermia
e) Linfangioleiomiomatosis
b) Lupus eritematoso sistémico
c) Enfermedad de Churg-Strauss
d) Esclerodermia
e) Linfangioleiomiomatosis
Respuesta correcta: C, Enfermedad de Churg-Strauss
El cuadro clínico de esta paciente es una enfermedad de Churg-Strauss, Una vasculitis granulomatosa con infiltración de eosinófilos en tejidos, en la que predominan clínicamente sus manifestaciones pulmonares, con la presencia de crisis asmáticas graves, acompañadas de infiltrados pulmonares fugaces. Asimismo, afecta con frecuencia a muchos otros órganos, por ejemplo la piel, cosa que ocurre en el 70% de los casos (exantema cutáneo, púrpura, nódulos); el aparato cardiovascular (60-65%); los riñones; el sistema nervioso periférico (mononeuritis múltiple) y el tracto gastrointestinal. También puede producir alteraciones inespecíficas, como fiebre, malestar, anorexia y pérdida de peso, entre otras.
Recuerda que el dato de laboratorio más característico es una intensa eosinofilia periférica, con niveles superiores a 1,000 células por minuto. Este dato está presente en más del 80% de los pacientes. Otro dado frecuente es la asociación a la presencia de p-ANCA.
El órgano que más afecta en la enfermedad de Churg-Strauss es el pulmón. La radiografía nos muestra infiltrados bilaterales de carácter migratorio, no cavitados. Es importante distinguirla de la radiografía típica de la enfermedad de Wegener con la que a veces intentan confundirnos en las preguntas del ENARM. En esta última, también podemos encontrar infiltrados pulmonares bilaterales, pero de carácter fijo (no migratorios) y con tendencia a la cavitación.
El pronóstico, aunque es mejor que en la PAN o en la enfermedad de Wegener, también es malo si no se trata. En ausencia de tratamiento, la supervivencia a los 5 años es sólo del 25%. A diferencia del PAN clásica, la causa de muerte habitual está relacionada con la afectación cardíaca y pulmonar, más que con las manifestaciones renales o gastrointestinales, como sucede en ésta.
El tratamiento de elección son los glucocorticoides. Si éstos fracasan o se trata de un cuadro muy grave, se pueden combinar con ciclofosfamida.
Anexo imagen distinción de enfermedad de Churg-Strauss que está a su izquierda y a su derecha enfermedad de Wegener, con opacidades nodulares, sobre el pulmón derecho:
El cuadro clínico de esta paciente es una enfermedad de Churg-Strauss, Una vasculitis granulomatosa con infiltración de eosinófilos en tejidos, en la que predominan clínicamente sus manifestaciones pulmonares, con la presencia de crisis asmáticas graves, acompañadas de infiltrados pulmonares fugaces. Asimismo, afecta con frecuencia a muchos otros órganos, por ejemplo la piel, cosa que ocurre en el 70% de los casos (exantema cutáneo, púrpura, nódulos); el aparato cardiovascular (60-65%); los riñones; el sistema nervioso periférico (mononeuritis múltiple) y el tracto gastrointestinal. También puede producir alteraciones inespecíficas, como fiebre, malestar, anorexia y pérdida de peso, entre otras.
Recuerda que el dato de laboratorio más característico es una intensa eosinofilia periférica, con niveles superiores a 1,000 células por minuto. Este dato está presente en más del 80% de los pacientes. Otro dado frecuente es la asociación a la presencia de p-ANCA.
El órgano que más afecta en la enfermedad de Churg-Strauss es el pulmón. La radiografía nos muestra infiltrados bilaterales de carácter migratorio, no cavitados. Es importante distinguirla de la radiografía típica de la enfermedad de Wegener con la que a veces intentan confundirnos en las preguntas del ENARM. En esta última, también podemos encontrar infiltrados pulmonares bilaterales, pero de carácter fijo (no migratorios) y con tendencia a la cavitación.
El pronóstico, aunque es mejor que en la PAN o en la enfermedad de Wegener, también es malo si no se trata. En ausencia de tratamiento, la supervivencia a los 5 años es sólo del 25%. A diferencia del PAN clásica, la causa de muerte habitual está relacionada con la afectación cardíaca y pulmonar, más que con las manifestaciones renales o gastrointestinales, como sucede en ésta.
El tratamiento de elección son los glucocorticoides. Si éstos fracasan o se trata de un cuadro muy grave, se pueden combinar con ciclofosfamida.
Anexo imagen distinción de enfermedad de Churg-Strauss que está a su izquierda y a su derecha enfermedad de Wegener, con opacidades nodulares, sobre el pulmón derecho:
jueves, 30 de junio de 2016
Casos Clínicos Cardiología
01.- Un varón de 84 años ha presentado en varias ocasiones, durante últimas dos semanas, episodios de pérdida de conciencia. Se realiza un electrocardiograma, donde aparece una bradicardia sinusal a 52 Ipm. Seguidamente, se monitoriza el ritmo cardíaco (holter 24 horas), apareciendo el siguiente hallazgo al mismo tiempo que un presíncope (Véase en la imagen adjunta Figura 5a) y el siguiente hallazgo coincidiendo con un síncope (Figura 5b).
¿Cuál sería el tratamiento definitivo?
a) Angioplastia y colocación de un stent
b) Cirugía de bypass
c) Recambio protésico de su válvula aórtica, preferentemente con válvula biológica
d) Marcapasos definitivo
e) Implantación de un DAI
b) Cirugía de bypass
c) Recambio protésico de su válvula aórtica, preferentemente con válvula biológica
d) Marcapasos definitivo
e) Implantación de un DAI
Respuesta Correcta: D, Marcapasos definitivo.
El cuadro corresponde a un síndrome del nodo sinusal enfermo. En condiciones normales, el nodo sinusal es el marcapasos del corazón, por tener una frecuencia de despolarización más rápida que el resto de las estructuras del sistema de conducción cardíaco. En esta entidad, las células del nodo sinusal pierden capacidad de excitación automática, existe un bloqueo sinoauricular o ambas cosas. El síndrome del nodo sinusal enfermo pueden ocurrir tres hechos:
1.-BRADICARDIA SINUSAL.- La frecuencia de despolarización es menor de 50-60 Ipm y no se acelera con estímulos normales, como el ejercicio, la ansiedad o la administración.
2.-PAUSA O PARADA SINUSAL.- Se produce una ausencia de la generación del impulso y, por tanto, de la onda p en el ECG.
3.-SÍNDROME BRADICARDIA-TAQUICARDIA. Alternan una o las dos alteraciones anteriores con episodios paroxísticos de taquicardia supraventricular, siendo las más frecuentes la fibrilación y el flutter auricular.
La clínica más frecuente son los mareos paroxísticos, presíncopes y hasta síncopes, producidos por las pausas sinusales o bloqueos sinoauriculares. En el síndrome bradicardia-taquicardia, podríamos encontrar palpitaciones.
Para hacer el diagnóstico correcto, lo más importante es la correlación entre los síntomas y los datos del ECG. Por eso, el holter es la herramienta habitual para valorar la función del nodo sinusal. Si se confirma, el tratamiento consiste en la colocación de un marcapasos definitivo.
Anexo las indicaciones generales de los marcapasos:
El cuadro corresponde a un síndrome del nodo sinusal enfermo. En condiciones normales, el nodo sinusal es el marcapasos del corazón, por tener una frecuencia de despolarización más rápida que el resto de las estructuras del sistema de conducción cardíaco. En esta entidad, las células del nodo sinusal pierden capacidad de excitación automática, existe un bloqueo sinoauricular o ambas cosas. El síndrome del nodo sinusal enfermo pueden ocurrir tres hechos:
1.-BRADICARDIA SINUSAL.- La frecuencia de despolarización es menor de 50-60 Ipm y no se acelera con estímulos normales, como el ejercicio, la ansiedad o la administración.
2.-PAUSA O PARADA SINUSAL.- Se produce una ausencia de la generación del impulso y, por tanto, de la onda p en el ECG.
3.-SÍNDROME BRADICARDIA-TAQUICARDIA. Alternan una o las dos alteraciones anteriores con episodios paroxísticos de taquicardia supraventricular, siendo las más frecuentes la fibrilación y el flutter auricular.
La clínica más frecuente son los mareos paroxísticos, presíncopes y hasta síncopes, producidos por las pausas sinusales o bloqueos sinoauriculares. En el síndrome bradicardia-taquicardia, podríamos encontrar palpitaciones.
Para hacer el diagnóstico correcto, lo más importante es la correlación entre los síntomas y los datos del ECG. Por eso, el holter es la herramienta habitual para valorar la función del nodo sinusal. Si se confirma, el tratamiento consiste en la colocación de un marcapasos definitivo.
Anexo las indicaciones generales de los marcapasos:
02.- Un varón de 68 años, con antecedentes de hipertensión arterial mal controlada, acude al Servicio de Urgencias con un dolor centrotorácico brusco y desgarrador, irradiado a espalda. La presión arterial es 200/110 mmHg. En la radiografía de tórax se aprecia lo que se muestra en la imagen adjunta.
Con respecto a este caso, la actitud más correcta sería:
a) Ingresarlo en la unidad intensiva, controlar la hipertensión y monitorización electrocardiográfica.
b)Realizar una TC y someterlo a tratamiento percutáneo
c) Administrar fibrinolíticos
d) Realizar TC con contraste o un ecocardiograma transesofágico, avisando además al cirujano cardiovascular
e) Realizar una TC torácica e ingresar en la unidad Intensiva
b)Realizar una TC y someterlo a tratamiento percutáneo
c) Administrar fibrinolíticos
d) Realizar TC con contraste o un ecocardiograma transesofágico, avisando además al cirujano cardiovascular
e) Realizar una TC torácica e ingresar en la unidad Intensiva
Respuesta correcta: D, Realizar una TC con contraste o un ecocardiograma transesofágico, avisando además al cirujano cardiovascular.
Ante este cuadro clínico, lo primero que deberías plantearte es una disección aórtica. Recuerda que, en un síndrome aórtico agudo, existe asociación con HTA aproximadamente en un 75% de los casos. De hecho, en este caso enfatizan el mal control de su hipertensión. Desde el punto de vista exploratorio, resulta muy típica la asimetría de los pulsos, que en este caso no nos mencionan.
La imagen clínica acompañante nos muestra un claro ensanchamiento del mediastino. Éste es el hallazgo radiológico más frecuente cuando se realiza una radiografía de tórax en este tipo de pacientes. A veces, también podríamos encontrarnos un derrame pleural, habitualmente izquierdo, por extravasación de sangre. No olvides que, hasta en un 20% de los casos, la radiografía torácica puede ser totalmente normal.
Tal como dice la respuesta D, deberíamos realizar una TC con contraste y avisar al cirujano cardíaco, ya que lo más probable es que se trate de una disección de aorta ascendente (tipo A de Stanford), cuyo tratamiento es quirúrgico. En caso de realizarse una TC, podríamos encontrar una imagen como la que se muestra a continuación. Presta atención a las flechas, que señalan la falsa luz en la que se muestra la disección. Recuerda que si la disección es tipo B, el tratamiento es conservador.
Ante este cuadro clínico, lo primero que deberías plantearte es una disección aórtica. Recuerda que, en un síndrome aórtico agudo, existe asociación con HTA aproximadamente en un 75% de los casos. De hecho, en este caso enfatizan el mal control de su hipertensión. Desde el punto de vista exploratorio, resulta muy típica la asimetría de los pulsos, que en este caso no nos mencionan.
La imagen clínica acompañante nos muestra un claro ensanchamiento del mediastino. Éste es el hallazgo radiológico más frecuente cuando se realiza una radiografía de tórax en este tipo de pacientes. A veces, también podríamos encontrarnos un derrame pleural, habitualmente izquierdo, por extravasación de sangre. No olvides que, hasta en un 20% de los casos, la radiografía torácica puede ser totalmente normal.
Tal como dice la respuesta D, deberíamos realizar una TC con contraste y avisar al cirujano cardíaco, ya que lo más probable es que se trate de una disección de aorta ascendente (tipo A de Stanford), cuyo tratamiento es quirúrgico. En caso de realizarse una TC, podríamos encontrar una imagen como la que se muestra a continuación. Presta atención a las flechas, que señalan la falsa luz en la que se muestra la disección. Recuerda que si la disección es tipo B, el tratamiento es conservador.
03.- Un varón de 32 años, fumador de un paquete diario, acude a Urgencias por dolor torácico izquierdo, irradiado a hombros, desde hace 48 horas. El dolor ha ido empeorando progresivamente y va en aumento con la inspiración profunda y el decúbito. Asimismo, el paciente refiere que, durante los últimos días, había presentado un cuadro de infección respiratoria con odinofagia, para lo que había tomado, por iniciativa propia, amoxicilina y paracetamol. Se realiza un ECG, obteniéndose la imagen adjunta.
Con respecto al cuadro que padece este paciente, es FALSO:
a) La etiología del cuadro habitualmente es idiopática.
b) Es recomendable pedir troponinas en la analítica, para valorar daño miocárdico.
c) Dados los hallazgos electrocardiográficos, se debería realizar un cateterismo cardíaco cuanto antes.
d) En caso de recurrencia los corticoides no deberían emplearse.
e) El tratamiento del dolor de este paciente se basa en los AINE.
b) Es recomendable pedir troponinas en la analítica, para valorar daño miocárdico.
c) Dados los hallazgos electrocardiográficos, se debería realizar un cateterismo cardíaco cuanto antes.
d) En caso de recurrencia los corticoides no deberían emplearse.
e) El tratamiento del dolor de este paciente se basa en los AINE.
Las características del dolor no son, en absoluto, sugestivas de síndrome coronario agudo, a pesar del hábito tabáquico del paciente, como tampoco lo es el antecedente de infección respiratoria reciente. El diagnóstico más probable es el de pericarditis aguda, cuyo electrocardiograma tiene cierto parecido con el del síndrome coronario agudo, con el que la pregunta trata de confundirnos. Recuerda que el roce pericárdico no siempre está presente.
El electrocardiograma que se nos muestra resulta típico de pericarditis aguda. Observa, en especial, estos dos detalles:
-La elevación del ST afecta a muchas derivaciones. Cuando se trata de un síndrome coronario agudo, habitualmente sólo lo veremos en las derivaciones que miran la cara que se está infartando (por ejemplo, en II, III y aVF, si afectase la cara inferior).
-La morfología del ST, cuando se trata de una pericarditis aguda, suele ser cóncava. En cambio, una elevación del ST de origen isquémico suele mostrar una convexidad. En algunos libros lo describen como “en lomo del delfín”. Pura poesía. Otros autores lo han comparado con una “aleta de tiburón”. En cualquier caso convexo en vez de cóncavo.
Otro dato sugestivo de pericarditis aguda es el descenso del PR. Es infrecuente, pero muy específico cuando aparece.
En las pericarditis nos e observan cambios especulares.
En caso de pericarditis suele elevarse más el ST en la derivación DII que en DIII.
Les anexo la gráfica del diagnóstico diferencial entre la pericarditis aguda y el IAM.
El electrocardiograma que se nos muestra resulta típico de pericarditis aguda. Observa, en especial, estos dos detalles:
-La elevación del ST afecta a muchas derivaciones. Cuando se trata de un síndrome coronario agudo, habitualmente sólo lo veremos en las derivaciones que miran la cara que se está infartando (por ejemplo, en II, III y aVF, si afectase la cara inferior).
-La morfología del ST, cuando se trata de una pericarditis aguda, suele ser cóncava. En cambio, una elevación del ST de origen isquémico suele mostrar una convexidad. En algunos libros lo describen como “en lomo del delfín”. Pura poesía. Otros autores lo han comparado con una “aleta de tiburón”. En cualquier caso convexo en vez de cóncavo.
Otro dato sugestivo de pericarditis aguda es el descenso del PR. Es infrecuente, pero muy específico cuando aparece.
En las pericarditis nos e observan cambios especulares.
En caso de pericarditis suele elevarse más el ST en la derivación DII que en DIII.
Les anexo la gráfica del diagnóstico diferencial entre la pericarditis aguda y el IAM.
Casos Clínicos Dermatología
01- Un paciente le consulta por lesiones labiales como las que se muestran en la imagen. Dice haberlas tenido varias ocasiones, pero últimamente se producen con mayor frecuencia, por lo que empieza a alarmarse.
De las siguientes recomendaciones terapéuticas, señale cuál NO le parece adecuada:
a) Cuando la frecuencia es muy importante, puede plantearse un tratamiento supresor con aciclovir o derivados, entre seis meses y un año.
b) Para episodios ocasionales, el aciclovir tópico resulta una opción eficaz.
c) Un apósito húmedo con agua fría disminuye el eritema y contribuye a eliminar las costras, para favorecer la curación.
d) El tratamiento con L -lisina es ineficaz
e) La opción recurrente de este problema a veces se asocia a la aparición de eritema multiforme.
b) Para episodios ocasionales, el aciclovir tópico resulta una opción eficaz.
c) Un apósito húmedo con agua fría disminuye el eritema y contribuye a eliminar las costras, para favorecer la curación.
d) El tratamiento con L -lisina es ineficaz
e) La opción recurrente de este problema a veces se asocia a la aparición de eritema multiforme.
Respuesta Menos ADECUADA: B
Lo que nos muestra este caso clínico es un herpes labial simple. El Aciclovir tópico no es aconsejable para tratar el herpes labial en adultos inmunocompetentes, debido a su falta de eficacia. De hecho, el empleo de antivíricos tópicos puede potenciar la resistencia al tratamiento, por lo que nos e debe recomendar su uso. Tampoco es adecuado en inmunosuprimidos, por la misma razón o derivados por vía oral.
Recuerda que, a nivel labial, el virus implicado con mayor frecuencia es el VHS tipo 1. Lo mismo ocurre en las encefalitis herpéticas en adultos. Sin embargo, el herpes genital suele deberse al VHS tipo 2. Las encefalitis herpéticas neonatales también se relacionan con el VHS tipo 2, ya que el contagio del recién nacido habría tenido lugar en el canal del parto.
Tal como explica la respuesta E, el eritema multiforme minor a veces aparece en la relación con infecciones por herpes simple. Suele producirse después de una latencia de alrededor de dos semanas, y se caracteriza por lesiones eritematoedematosas en forma de diana. En este caso, se habla de eritema exudativo multiforme minor. Hay que distinguirlo de la forma mayor (Stevens-Johnson), que asocia intensa afectación mucosa y repercusión sistémica.
Anexo imagen Eritema multiforme minor. Lesiones “en diana” típicas:
Lo que nos muestra este caso clínico es un herpes labial simple. El Aciclovir tópico no es aconsejable para tratar el herpes labial en adultos inmunocompetentes, debido a su falta de eficacia. De hecho, el empleo de antivíricos tópicos puede potenciar la resistencia al tratamiento, por lo que nos e debe recomendar su uso. Tampoco es adecuado en inmunosuprimidos, por la misma razón o derivados por vía oral.
Recuerda que, a nivel labial, el virus implicado con mayor frecuencia es el VHS tipo 1. Lo mismo ocurre en las encefalitis herpéticas en adultos. Sin embargo, el herpes genital suele deberse al VHS tipo 2. Las encefalitis herpéticas neonatales también se relacionan con el VHS tipo 2, ya que el contagio del recién nacido habría tenido lugar en el canal del parto.
Tal como explica la respuesta E, el eritema multiforme minor a veces aparece en la relación con infecciones por herpes simple. Suele producirse después de una latencia de alrededor de dos semanas, y se caracteriza por lesiones eritematoedematosas en forma de diana. En este caso, se habla de eritema exudativo multiforme minor. Hay que distinguirlo de la forma mayor (Stevens-Johnson), que asocia intensa afectación mucosa y repercusión sistémica.
Anexo imagen Eritema multiforme minor. Lesiones “en diana” típicas:
02- Una mujer de 35 años consulta por pérdida capilar progresiva. No dice perder abundantes cabellos al peinarse o lavarse el pelo, pero se ha dado cuenta de que ha perdido pelo al revisar fotografías antiguas. En la exploración, usted aprecia lo que puede verse en la imagen adjunta.
Con respecto a esta entidad, señale la respuesta INCORRECTA:
a) Podríamos clasificar la gravedad mediante los grados de Ludwing.
b) Se trata de una alopecia cicatrizal.
c) Este tipo de alopecia se debe al efecto combinado de la predisposición genética y de los andrógenos sobre los folículos pilosos.
d) La pérdida capilar es gradual, no brusca ni masiva.
e) Los pelos afectos tienen un ciclo anágeno acortado, con miniaturización progresiva de los folículos pilosos.
b) Se trata de una alopecia cicatrizal.
c) Este tipo de alopecia se debe al efecto combinado de la predisposición genética y de los andrógenos sobre los folículos pilosos.
d) La pérdida capilar es gradual, no brusca ni masiva.
e) Los pelos afectos tienen un ciclo anágeno acortado, con miniaturización progresiva de los folículos pilosos.
Respuesta INCORRECTA: B
La imagen adjunta nos muestra un caso muy claro de alopecia androgénica de patrón femenino. Esta entidad no pertenece al grupo de las alopecias cicatrízales, por lo que la respuesta B, es incorrecta. Las alopecias cicatrízales son aquellas causadas por malformación, daño o destrucción del folículo piloso, por lo que son definitivas. En cambio, lo que sucede en la alopecia androgénica es una miniaturización del mismo, donde el pelo terminal va perdiendo grosor, siendo sustituido por vello progresivamente más fino, hasta su total desaparición.
Recuerda que, en las mujeres, el patrón de pérdida es mucho más difuso que en el varón. Con frecuencia, el primer signo clínico apreciable es el aumento de la separación entre los pelos. Con el paso del tiempo, el diámetro de los mismos se hace cada vez menor, hasta llegar a manifestarse.
Anexo imagen de la Alopecia androgénica femenina y tabla de la alopecia cicatrízales y no cicatrízales:
La imagen adjunta nos muestra un caso muy claro de alopecia androgénica de patrón femenino. Esta entidad no pertenece al grupo de las alopecias cicatrízales, por lo que la respuesta B, es incorrecta. Las alopecias cicatrízales son aquellas causadas por malformación, daño o destrucción del folículo piloso, por lo que son definitivas. En cambio, lo que sucede en la alopecia androgénica es una miniaturización del mismo, donde el pelo terminal va perdiendo grosor, siendo sustituido por vello progresivamente más fino, hasta su total desaparición.
Recuerda que, en las mujeres, el patrón de pérdida es mucho más difuso que en el varón. Con frecuencia, el primer signo clínico apreciable es el aumento de la separación entre los pelos. Con el paso del tiempo, el diámetro de los mismos se hace cada vez menor, hasta llegar a manifestarse.
Anexo imagen de la Alopecia androgénica femenina y tabla de la alopecia cicatrízales y no cicatrízales:
03.- Un paciente de 81 años consulta por numerosas lesiones como la que se muestra en la imagen adjunta, distribuidas preferentemente en áreas fotoexpuestas (cuero cabelludo, frente, dorso de la nariz y dorso de las manos).
De las siguientes opciones señale la respuesta FALSA:
a) Debemos aconsejarle evitar, en lo posible, la exposición solar.
b) Un posible tratamiento sería el imiquimod en crema al 5%
c) Este tipo de lesiones pueden evolucionar a epitelioma basocelular, por lo que debemos recomendar revisiones periódicas.
d) Histológicamente, sería lógico esperar cierto grado de atipia en los queratinocitos.
e) Los pacientes trasplantados que presentan este tipo de lesiones requieren una vigilancia más estrecha.
b) Un posible tratamiento sería el imiquimod en crema al 5%
c) Este tipo de lesiones pueden evolucionar a epitelioma basocelular, por lo que debemos recomendar revisiones periódicas.
d) Histológicamente, sería lógico esperar cierto grado de atipia en los queratinocitos.
e) Los pacientes trasplantados que presentan este tipo de lesiones requieren una vigilancia más estrecha.
La respuesta FALSA es: C
La imagen nos muestra una queratosis actínica bastante típica. Las queratosis actínica son lesiones queratósicas persistentes, muy habituales en países soleados. Normalmente, las veremos en pacientes ancianos de piel clara, si se han expuesto al sol lo suficiente durante su vida.
No olvides que la queratosis actínica es la dermatosis preneoplásica más frecuente, pero el cáncer al que predispone es el carcinoma epidermoide, no el epitelioma basocelular (Respuesta C falsa).
Anexo imagen de un carcinoma epidermoide. Paciente con múltiples queratosis actínicas:
La imagen nos muestra una queratosis actínica bastante típica. Las queratosis actínica son lesiones queratósicas persistentes, muy habituales en países soleados. Normalmente, las veremos en pacientes ancianos de piel clara, si se han expuesto al sol lo suficiente durante su vida.
No olvides que la queratosis actínica es la dermatosis preneoplásica más frecuente, pero el cáncer al que predispone es el carcinoma epidermoide, no el epitelioma basocelular (Respuesta C falsa).
Anexo imagen de un carcinoma epidermoide. Paciente con múltiples queratosis actínicas:
04.- Una madre le trae, angustiada, a su hijo de 6 años. Padece dermatitis atópica. Recientemente, le han aparecido pequeños "granos" que cada vez se le extienden más. Dice que el niño va a la piscina del colegio, donde han aparecido más casos entre sus compañeros.
¿Cuál es el diagnostico más probable?
a) Molluscum contagiosum
b) Enfermedad de mano-pie-boca
c) Síndrome de Gianotti-Crosti
d) Verrugas víricas
e) Foliculitis por Pseudomonas
b) Enfermedad de mano-pie-boca
c) Síndrome de Gianotti-Crosti
d) Verrugas víricas
e) Foliculitis por Pseudomonas
La respuesta correcta es: A, Molluscum contagiosum.
El antecedente de la piscina nos haría pensar, por sí solo, en las opciones A y E. Sin embargo, la imagen que se nos muestra no tiene nada que ver con una foliculitis, por lo que la respuesta E queda descartada. Recuerda que Pseudomonas produce un cuadro conocido como foliculitis “de las piscinas” o foliculitis “del baño caliente”, pero no es el caso.
Los “granos de los que habla la madre son pápulas. Si te fijas bien en ellas, apreciarás una depresión central. Por ello, son conocidas como “pápulas umbilicadas”, y nos harían pensar en Molluscum contagiosum. Por otra parte, el dato de que padece dermatitis atópica, entidad que predispone a la aparición de Molluscum. De hecho, si observas con atención, estamos ante una zona típica de dermatitis atópica infantil (pliegue anterior del codo) y existe también un eccema subagudo, con liquenificación.
El antecedente de la piscina nos haría pensar, por sí solo, en las opciones A y E. Sin embargo, la imagen que se nos muestra no tiene nada que ver con una foliculitis, por lo que la respuesta E queda descartada. Recuerda que Pseudomonas produce un cuadro conocido como foliculitis “de las piscinas” o foliculitis “del baño caliente”, pero no es el caso.
Los “granos de los que habla la madre son pápulas. Si te fijas bien en ellas, apreciarás una depresión central. Por ello, son conocidas como “pápulas umbilicadas”, y nos harían pensar en Molluscum contagiosum. Por otra parte, el dato de que padece dermatitis atópica, entidad que predispone a la aparición de Molluscum. De hecho, si observas con atención, estamos ante una zona típica de dermatitis atópica infantil (pliegue anterior del codo) y existe también un eccema subagudo, con liquenificación.
05.-Un varón de 35 años consulta por la aparición paulatina de estas lesiones desde hace aproximadamente un año (anexo imagen). Durante todo este tiempo, a pesar de lo aparatoso del cuadro, no ha consultado porque apenas le molestan (refiere un leve prurito ocasional). Su médico de atención primaria le ha prescrito recientemente corticoides tópicos, sin obtener ninguna mejoría. Entre sus antecedentes, destaca una hiperlipemia familiar que le obliga a tratarse con atorvastatina en dosis altas.
De las opciones terapéuticas que a continuación se muestran, ¿Cuál le parece más adecuada para la dermatosis por la que consulta?
a) Ciclosporina
b) Metotrexato
c) Adalimumab
d) Terbinafina
e) Itraconazol
b) Metotrexato
c) Adalimumab
d) Terbinafina
e) Itraconazol
Respuesta Correcta: D, Terbinafina.
Si analizamos las cinco opciones, observarás que las tres primeras corresponden a tratamientos sistémicos para la psoriasis. En cambio, las respuestas D Y E son fármacos antifúngicos. La clave por lo tanto, estaría en distinguir si se trata de una psoriasis o de una dermatomicosis.
Las lesiones que nos muestran en esta fotografía son claramente circinadas, es decir, con un borde inflamatorio mucho más activo que el centro. No vemos placas descamativas que nos planteen dudas con una posible psoriasis. Por este motivo, habría que considerar una tiña como principal diagnóstico diferencial. Las opciones a valorar, por lo tanto, serían la D y E. Dado su tratamiento con atorvastatina, debemos decantarnos por la Terbinafina. No olvides que el itraconazol, si se combina con atorvastatina, incrementa el riesgo de rabdomiólisis, por lo que sería desaconsejable. Recuerda que la Terbinafina por vía oral sólo es eficaz frente a hongos dermatofitos. En cambio, el itraconazol extendería su espectro a otros hongos, como Candida.
Antes de terminar el análisis de este caso clínico, aunque no tiene relación con la pregunta que se plantea, existe otro diagnóstico dermatológico para este paciente. En la axila puedes apreciar una placa marronácea, de aspecto aterciopelado. Se trata de una acantosis nigricans. Aparece con más frecuencia en personas obesas, diabéticas y en zonas de pliegues.
Anexo una imagen de una Tiña Facial:
Si analizamos las cinco opciones, observarás que las tres primeras corresponden a tratamientos sistémicos para la psoriasis. En cambio, las respuestas D Y E son fármacos antifúngicos. La clave por lo tanto, estaría en distinguir si se trata de una psoriasis o de una dermatomicosis.
Las lesiones que nos muestran en esta fotografía son claramente circinadas, es decir, con un borde inflamatorio mucho más activo que el centro. No vemos placas descamativas que nos planteen dudas con una posible psoriasis. Por este motivo, habría que considerar una tiña como principal diagnóstico diferencial. Las opciones a valorar, por lo tanto, serían la D y E. Dado su tratamiento con atorvastatina, debemos decantarnos por la Terbinafina. No olvides que el itraconazol, si se combina con atorvastatina, incrementa el riesgo de rabdomiólisis, por lo que sería desaconsejable. Recuerda que la Terbinafina por vía oral sólo es eficaz frente a hongos dermatofitos. En cambio, el itraconazol extendería su espectro a otros hongos, como Candida.
Antes de terminar el análisis de este caso clínico, aunque no tiene relación con la pregunta que se plantea, existe otro diagnóstico dermatológico para este paciente. En la axila puedes apreciar una placa marronácea, de aspecto aterciopelado. Se trata de una acantosis nigricans. Aparece con más frecuencia en personas obesas, diabéticas y en zonas de pliegues.
Anexo una imagen de una Tiña Facial:
06.- Una mujer de 70 años consulta por las lesiones dermatológicas que pueden observarse en la imagen. Durante la anamnesis, no destaca ningún antecedente de interés, salvo tendencia a sonrojarse fácilmente desde su juventud, ya sea por situaciones que implican cierta tensión emocional, como por otros precipitantes (ambientes calurosos y bebidas calientes). Comenzó con este problema hace más de 30 años. Ha ido en aumento poco a poco. Nunca ha consultado, por que ha asumido que "su piel es así".
Señale, entre las siguientes opciones, cuál seria la MENOS probable encontrar como consecuencia de la enfermedad que padece:
a) Pápulas inflamatorias
b) Pústulas
c) Telangiectasias perinasales
d) Comedones
e) Hiperplasia de tejidos blandos
b) Pústulas
c) Telangiectasias perinasales
d) Comedones
e) Hiperplasia de tejidos blandos
La respuesta Menos probable: D, comedones
Lo que se muestra en esta imagen es una rosácea, con eritema difuso en ambas mejillas, insinuándose en la derecha algunas lesiones pápulo-pustulosas, así como telangiectasias. Por este motivo, sería insólito encontrarnos comedones. Es en el acné donde su aparición es frecuente y típica, pero no aparecen en el contexto de una rosácea.
Es posible que la respuesta E te haya hecho dudar, ya que la hiperplasia de tejidos blandos (rinofima, otofima, gnatofima) es más propia de varones con rosácea, y en este caso nos describen a una mujer. No obstante, aunque son improbables en el sexo femenino, nos preguntan la opción menos probable, por lo que es preferible la respuesta D.
Les anexo otra imagen donde se muestra a un paciente con acné, en cuyo caso sí puedes encontrar comedones.
Lo que se muestra en esta imagen es una rosácea, con eritema difuso en ambas mejillas, insinuándose en la derecha algunas lesiones pápulo-pustulosas, así como telangiectasias. Por este motivo, sería insólito encontrarnos comedones. Es en el acné donde su aparición es frecuente y típica, pero no aparecen en el contexto de una rosácea.
Es posible que la respuesta E te haya hecho dudar, ya que la hiperplasia de tejidos blandos (rinofima, otofima, gnatofima) es más propia de varones con rosácea, y en este caso nos describen a una mujer. No obstante, aunque son improbables en el sexo femenino, nos preguntan la opción menos probable, por lo que es preferible la respuesta D.
Les anexo otra imagen donde se muestra a un paciente con acné, en cuyo caso sí puedes encontrar comedones.
Suscribirse a:
Comentarios (Atom)